A Síndrome do Piriforme é uma condição neuromuscular caracterizada pelo encarceramento do nervo ciático pelo músculo piriforme cuja sintomatologia clássica inclui dor, formigamento e dormência nas nádegas.
Classificada no CID-10 – G57.0 e S74.0, é estimado que a síndrome do piriforme seja responsável por 6% dos casos de ciática, com estimativa de cerca de 40 milhões de casos anuais, acometendo seis vezes mais mulheres do que homens, e com uma incidência maior de casos entre a terceira e quarta década de idade.
Considerada uma patologia rara e muitas vezes clinicamente subdiagnosticada devido aos sintomas genéricos, pode ser incapacitante e culminar em uma baixa qualidade de vida quando não tratada. Podendo ser conservador ou intervencional, o tratamento correto leva a um prognóstico excelente, mas que requer alterações nos comportamentos posturais ou repousos de curto prazo.
Fisiopatologia
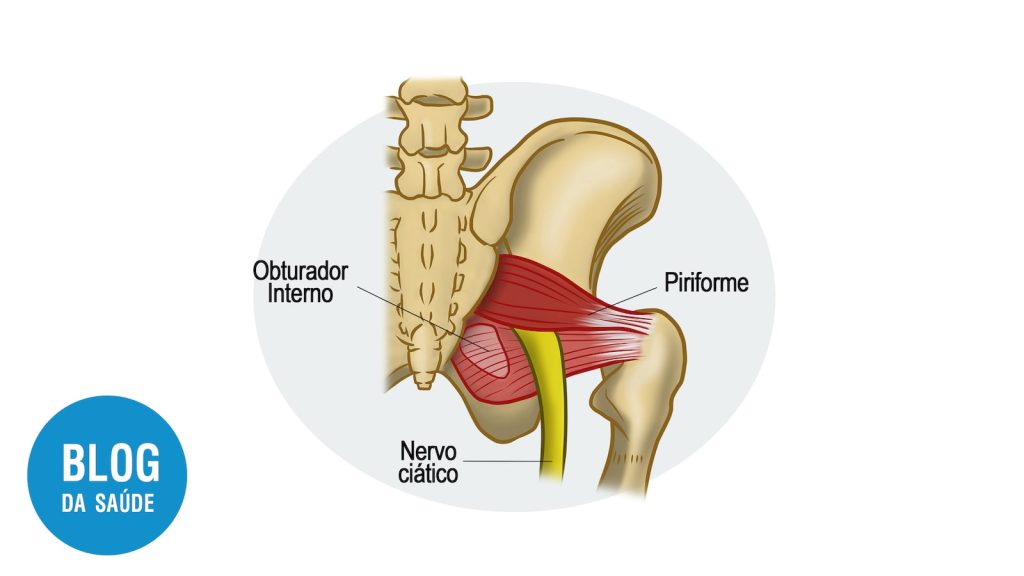
Sendo um dos músculos da região do quadril, o músculo piriforme é responsável pela estabilização da pelve e por movimentos rotacionais da coxa e, portanto, auxilia na estabilidade postural, agindo ora como abdutor, ora como rotador externo.
Anatomicamente, o músculo piriforme, um músculos planos da região do quadril com origem na segunda a quarta vértebra sacral, está localizado atrás da articulação do quadril e dentro da pelve, percorrendo transversalmente a incisura ciática maior. Sendo inervados pelos nervos espinhais S1 e S2, o músculo piriforme corre adjacente ao nervo ciático e, portanto, possíveis alterações morfofisiológicas ou inflamatórias do piriforme afetam diretamente o ciático.
Estima-se que haja ao menos seis variações anatômicas entre o nervo ciático e o músculo piriforme, mas a literatura é controversa sobre a relação entre essas variações e a incidência da Síndrome do Piriforme. Segundo classificação de Papadopoulos e Kahn, a fisiopatologia da Síndrome do Piriforme relacionada a alterações anatômicas é considerada como causa primária, englobando menos de 15% dos casos desta patologia. Portanto, a maior incidência desta síndrome é por causas secundárias, relacionadas com agentes precipitantes como traumas pequenos e não-dramáticos.
Descrita pela primeira vez em 1928, a Síndrome do Piriforme de causa secundária ocorre por lesão mecânica por traumas específicos como esforço repetitivo ou compressão direta. Os mesmos levam o músculo para contextos de inflamação e espasmos. Como consequência, substâncias inflamatórias como prostaglandinas e serotonina, são liberados na junção neuromuscular, levando à irritação do nervo ciático. Essa resposta desencadeia um circuito de dor-espasmos-irritação-inflamação tanto do piriforme como do ciático. Ainda, situações de traumas do piriforme levam à formação de hematomas e cicatrização tecido entre o nervo ciático e os rotores externos. Geralmente estratégias de tratamento conservador para a causa secundária são suficientes para um bom prognóstico do paciente.
A mesma linha de tratamento não é a mais eficaz, entretanto, com a causa primária. A relação anatômica da Síndrome do Piriforme ocorre geralmente pelo encarceramento do nervo ciático pelo músculo piriforme, em que a liberação do músculo e de sua fáscia são importantes para o sucesso do tratamento da SP.
Em ambos os casos, a condução nervosa dos pacientes com SP em repouso não costuma se alterar, dificultando o diagnóstico. Entretanto, exames eletrofisiológicos específicos demonstram uma desaceleração da condução ou diminuição da amplitude dos potenciais de ação tanto de neurônios sensoriais como motores. A alteração mais observada é no chamado “reflexo-H”, correlato eletrofisiológico para o reflexo de Aquiles.
O reflexo-H reflete tanto o aferente sensorial e o eferente motor, permitindo analisar aspectos como velocidade de condução. Cruzando o músculo piriforme duas vezes, a alteração eletrofisiológica, especialmente obtida por exames de eletromiografia (EMG), é principalmente observada no nervo fibular em relação ao nervo tibial.
Nos casos de síndrome do piriforme secundária, geralmente os sintomas iniciais ocorrem meses após o trauma ter ocorrido.
Causas

Com diversas causas associadas, a Síndrome do Piriforme pode ser originária por variações anatômicas entre as regiões, ou por causas mecânicas como espasmos e edemas. A maior parte dos pacientes com os sintomas dolorosos relacionados à Síndrome do Piriforme tem causa mecânica, geradas por macrotraumas diretos, ou microtraumas como estímulo muscular repetitivo ou por compressão direta quando o paciente permanece muito tempo sentado.
Ainda, estima-se que cerca de 2,5% dos casos de Síndrome do Piriforme advém de lesões desportivas em atletas em treinamentos devido à hipertrofia do músculo piriforme pelo aumento excessivo e brusco de exercícios físicos.
Além das causas mecânicas, a maior incidência da Síndrome do Piriforme em mulheres é explicada pela relação da biomecânica da pélvis feminina, bem como o maior período permanecendo de pernas cruzadas em comparação aos homens.
Sintomas
Um dos pesquisadores pioneiros na descrição desta doença – e consequentemente em propostas de diagnósticos – foi Robinson, em 1947, que levantou seis principais achados sobre a Síndrome do Piriforme:
- possível presença de histórias de traumas ou quedas diretas,
- ipresença de dor glútea podendo irradiar para as pernas,
- atrofia glútea,
- presença de massa palpável,
- sinal de Lásegue positivo
- exacerbação dos sintomas ao inclinar ou levantar.
De fato, o principal sintoma observado na clínica é a dor ou sensibilidade na região da nádega, podendo irradiar ou não para a perna ipsilateral à dor. O sintoma doloroso se apresenta em forma de pontada ou facada no glúteo e possivelmente na região lateral e posterior da coxa, aumentando sua intensidade quando se realiza exercícios que geram sobrecarga.
Ainda, estudos de caso também relacionam um aumento de intensidade da dor após o paciente com Síndrome do Piriforme permanecer sentado por mais de 15 a 20 minutos devido à irritação, inflamação e espasmos do músculo piriforme após pressão prolongada de pés.
Além dos sintomas dolorosos, também pode ser observado sintomas sensitivos, motores e tróficos similares à hérnia de disco, mas com ausências de sinais neurológicos verdadeiros. Sensação de dormência e fraqueza na perna também são sintomatologias frequentemente observadas, além de hipersensibilidade do toque, apresentado por cerca de 92% dos pacientes. Alguns pacientes também apresentam massas palpáveis na região da dor.
Ainda, de forma característica, os sintomas dolorosos também são aumentados quando há aumento da tensão do músculo piriforme, e os pacientes também apresentam limitação para esticar a perna afetada.
Embora com tais sintomatologias supracitadas, a Síndrome do Piriforme não é incapacitante. Também, pelos sintomas genéricos, o diagnóstico dessa síndrome costuma ser de difícil conclusão.
Diagnóstico
Pela sintomatologia genérica e por semelhanças com afecções da região lombar, o diagnóstico da SP é essencialmente clínico e por exclusão. Alguns testes clínicos mais utilizados para o diagnóstico são os testes de Freiberg, Pace, FAIR, Beatty entre outros. Dentre estes, o teste de FAIR é considerado o melhor teste, e envolve um exame combinado de flexão, adução e rotação interna.
Exames de imagens, como o uso de raio-x, Tomografia Computadorizada e neuromiografia por Ressonância Magnética, podem ser bastante limitados para a SP, mas bastante importantes para a exclusão de outros diagnósticos.
Por outro lado, exames eletrofisiológicos podem responder um pouco mais em relação aos de imagem. A eletroneuromiografia tem como intuito visualizar os sinais elétricos em conexão com o nervo ciático ou radicular, além de possibilitar analisar sinais de desnervação ou fraqueza muscular. Sozinha, EMG não possibilita diagnosticar a SP pela mesma apresentar reflexo normal sob descanso. Entretanto, quando se é imposto uma pressão por algum teste, como o de FAIR, gerando um estímulo eletrofisiológico provocado, é possível observar um atraso de condução do nervo ciático, podendo ser crucial para entender o diagnóstico.
Outros pesquisadores e profissionais da saúde também incluem a possibilidade de exame retal e vaginal principalmente para observar o reflexo à dor.
Tratamento
Quando o diagnóstico da SP é feito de maneira correta, e o tratamento eficaz, o prognóstico será certamente excelente. O alívio da sintomatologia é o principal objetivo para a intervenção, que pode ser conservadora ou intervencionista, sendo o último método de tratamento apenas quando o conservador não surte melhoras.
O tratamento conservador possui alta taxa de sucesso, e inclui a utilização de fármacos, fisioterapia, psicoterapia e repouso, além de técnicas como acupuntura e injeção do músculo piriforme. Tratamentos com base fisioterapêutica envolvem o alongamento do músculo piriforme seguido de pressão aplicada ao músculo, demonstrando sucesso em metade dos casos. Em casos crônicos, exercícios físicos podem ser recomendados caso bem planejados.
Acupuntura e massagem também tem mostrado resultados positivos para o tratamento da SP. A acupuntura tem como objetivo promover normalização funcional do organismo, enquanto a massagem apresenta melhoria dos sintomas por estimular o metabolismo muscular e aumentar a sensibilidade proprioceptiva.
Caso os principais tratamentos conservadores não sejam eficientes para o controle da sintomatologia dolorosa, outras opções são indicadas pelos profissionais de saúde, que envolvem opções de injeção de corticoides ou toxina botulínica no músculo afetado, recomendada por ser tanto uma técnica diagnóstica como terapêutica.
A injeção com toxina botulínica já de demonstrou superior à de lidocaína e esteroides para alívio da dor em trabalhos científicos, uma vez que inibe a liberação de acetilcolina, um neurotransmissor colinérgico, na junção neuromuscular, levando ao relaxamento dos músculos em espasmos. Entretanto, embora eficiente, o alívio geralmente é de curto prazo, podendo ser necessárias diversas aplicações após alguns meses. Tais injeções podem ser feitas às cegas ou com auxílio de imageamento para ocorrer no local exato do ponto da dor.
A intervenção cirúrgica é raramente indicada ao paciente. O processo cirúrgico envolve a dissecção e descompressão do nervo ciático através da cauterização de bandas de cicatrizes fibrovasculares por sondas de radiofrequências. Após, as mesmas são removidas. Estima-se que 83,5% dos pacientes que precisam de intervenção cirúrgica possuam efeitos satisfatórios a longo prazo.
Ainda, mesmo após tratamento efetivo, seja por terapias conservadoras ou intervencionistas, é necessário que o paciente com SP aplique repousos de curto prazo – não maiores do que 48h -, além da correção da biomecânica postural.
É importante novamente frisar que a intervenção correta e o diagnóstico da síndrome levam a um prognóstico excelente da patologia. Mas alterações em biomecânica postural e preparações corretas antes de exercícios físicos para evitar traumas no músculo piriforme são importantes para evitar a síndrome e/ou sua reincidência.
Tratamento de Dor em São Paulo
Centro Especializado em Tratamento de Dor e Acupuntura Médica.
Al. Jaú 687 – São Paulo – SP

Tratamento de Dor em São Paulo
Centro Especializado em Tratamento de Dor e Acupuntura Médica.
Al. Jaú 687 – São Paulo – SP

Para Médicos
Conheça o Curso de Especialização em Acupuntura do CEIMEC
Curso de Pós-Graduação em Acupuntura Médica – Reconhecida pelo CMBA
O curso é supervisionado pelo Prof. Dr. Hong Jin Pai, médico pioneiro na Acupuntura Médica no Brasil, professor colaborador da Universidade de São Paulo, e chefe do Ambulatório de Acupuntura do Centro de Dor da Neurologia do Hospital das Clínicas da Faculdade de Medicina da USP (HC-FMUSP).

Além do Dr. Hong, você receberá aulas de médicos de diversas especialidades, com pós-graduação em Acupuntura e Medicina Tradicional na China e ampla experiência clínica e de pesquisa em Acupuntura.
CRM-SP 47825 / RQE 12910, 19925 | Médico especialista em Ortopedia, Traumatologia e Acupuntura. Médico Colaborador do Grupo de Dor do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo. Monitor do curso do CEIMEC – Centro de Estudo Integrado de medicina Chinesa.
-
Dr. Carlos Roberto Babáhttps://www.ceimec.com.br/author/carlosbaba/
-
Dr. Carlos Roberto Babáhttps://www.ceimec.com.br/author/carlosbaba/
-
Dr. Carlos Roberto Babáhttps://www.ceimec.com.br/author/carlosbaba/
-
Dr. Carlos Roberto Babáhttps://www.ceimec.com.br/author/carlosbaba/
Médica Pediatra e Especialista em Acupuntura. Área de Atuação em Dor pela AMB (Associação Médica Brasileira).
Coordenadora do Curso de Especialização em Acupuntura do CEIMEC – Centro Integrado de Estudo em Medicina Chinesa
Médica colaboradora do Ambulatório de Acupuntura do Centro de Dor da Neurologia do Hospital das Clínicas da Faculdade de Medicina da USP.
Professora do Curso de Especialização em Acupuntura do CEIMEC – Centro Integrado de Estudo em Medicina Chinesa.
-
Dra. Celia Yunes Portiollihttps://www.ceimec.com.br/author/celiaportiolli/
-
Dra. Celia Yunes Portiollihttps://www.ceimec.com.br/author/celiaportiolli/
-
Dra. Celia Yunes Portiollihttps://www.ceimec.com.br/author/celiaportiolli/
-
Dra. Celia Yunes Portiollihttps://www.ceimec.com.br/author/celiaportiolli/








